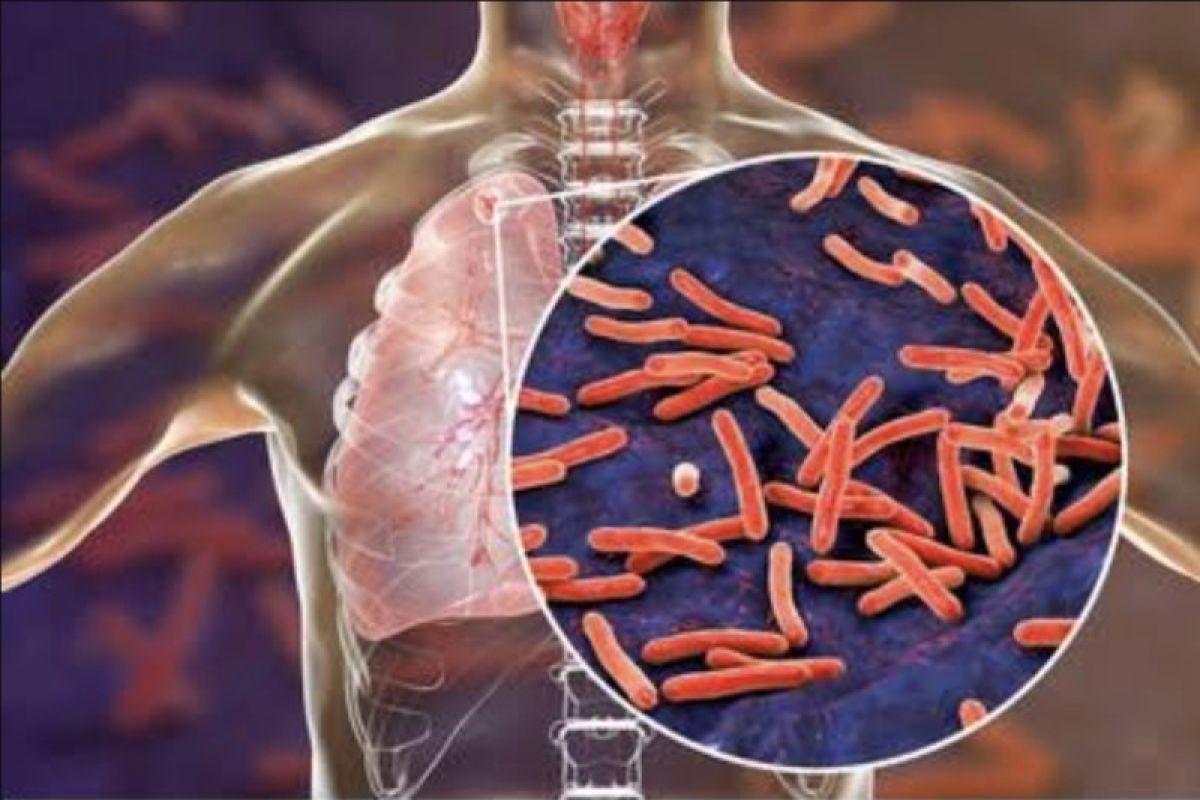
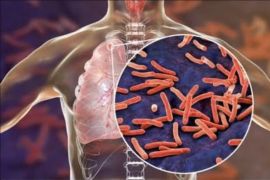
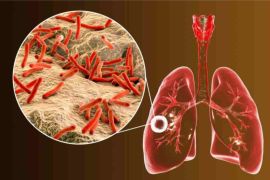
Pada Tahun 1993, WHO menyatakan TB sebagai keadaan darurat kesehatan global. Pada Tahun 2016, TB masih menjadi penyebab utama morbiditas dan mortalitas, terutama di negara-negara berpenghasilan rendah dan menengah.
Mtb awalnya menyerang paru-paru, namun dapat menyebabkan penyakit di seluruh organ dan sistem organ tubuh dalam spektrum yang dinamis dari infeksi tanpa gejala, hingga penyakit yang mengancam jiwa, misalnya: ginjal, sistem limfatik, sistem saraf pusat (meningitis), sistem peredaran darah (Tuberkulosis milier), sistem genitourinari, persendian, dan tulang.
TB memiliki gejala utama, seperti kelelahan, kelemahan, penurunan berat badan, demam, dan keringat malam, dengan hemoptisis (batuk darah) pada lesi yang sudah parah.
Respons imun terhadap TB dimediasi oleh sel-sel. Pertahanan fisik pertama terhadap TB dilakukan oleh mukosa saluran pernapasan, yang terdiri dari lamina propria, sel epitel saluran udara, dan cairan permukaan saluran udara.
Epidemiologi
Menurut WHO, pada Tahun 2021, sebanyak 1,6 juta orang meninggal karena TB (termasuk 187.000 orang dengan HIV). TB adalah penyebab kematian ke-13 di seluruh dunia dan penyebab kematian akibat infeksi kedua setelah COVID-19 (lebih tinggi daripada HIV/AIDS).
Pada tahun yang sama, diperkirakan sebanyak 10,6 juta orang menderita TB di seluruh dunia, termasuk 6 juta laki-laki, 3,4 juta perempuan, dan 1,2 juta anak-anak. TB ada di semua negara dan kelompok usia, tetapi bisa disembuhkan dan dicegah.
Pada Tahun 2021, sebanyak 1,2 juta anak-anak menderita TB secara global. TB pada anak dan remaja sering diabaikan oleh penyedia layanan kesehatan dan sulit didiagnosis dan diobati. Pada Tahun 2021, 30 negara dengan beban TB tinggi menyumbang 87 persen dari kasus TB baru.
Pada Tahun 2022, Kementerian Kesehatan (Kemenkes) RI melaporkan terdapat 717.941 kasus Tuberkulosis (TBC) di Indonesia, meningkat 61,98 persen dibandingkan tahun sebelumnya yang hanya mencapai 443.235 kasus.
Pada Tahun 2030, Indonesia berusaha mencapai eliminasi TB dengan menargetkan tingkat insiden 65 kasus per 100.000 penduduk dengan angka kematian sebesar 6 kasus per 100.000 penduduk.
Tingkat keberhasilan dan kegagalan dalam pengobatan Tuberkulosis bergantung pada berbagai faktor, seperti: kepatuhan pasien dalam mengikuti pengobatan, kekurangan gizi, merokok, penyakit lain yang berhubungan dengan HIV dan pengawasan tim medis yang tidak memadai.
Terapi
TB biasanya diobati dengan kombinasi obat lini pertama, seperti: isoniazid, rifampisin, pyrazinamide, dan ethambutol, selama beberapa bulan. Obat-obatan ini diberikan secara oral dan sangat efektif melawan Mtb.
Namun, jika strain Mtb menjadi resisten terhadap isoniazid dan rifampisin, maka terjadi MDR-TB yang lebih kompleks. MDR-TB dapat diobati dengan kombinasi obat lini kedua, seperti: aminoglikosida, polipeptida, fluoroquinolones, dan thioamides.
Obat-obatan lini kedua tersebut lebih berbahaya dan lebih mahal daripada lini pertama, serta memerlukan waktu pengobatan yang lebih lama.
Terapi lini ketiga, seperti rifabutin, linezolid, thioridazine, arginine, vitamin D, dan macrolides juga tersedia untuk mengobati TB, namun efektivitasnya belum terbukti. Berbagai penemuan obat baru telah diujicobakan untuk melenyapkan TB.
Masalah utama pengobatan TB adalah durasi pengobatan lama dan dosis obat yang harus diminum secara terus menerus dan sering, yang menyebabkan rendahnya kepatuhan pasien terhadap terapi yang ada.
Ini merupakan faktor utama dalam kekambuhan dan perkembangan TB resisten obat yang dikenal sebagai multidrug-resistant (MDR) tuberculosis dan bentuk yang lebih parah disebut extensively drug-resistant (XDR) tuberculosis.
Ini adalah alasan yang mendorong pencarian obat alternatif yang baru dan unik. Diketahui bahwa terapi berbasis nanopartikel dapat memberikan keuntungan potensial dibandingkan terapi konvensional untuk TB, yang memiliki potensi besar untuk mengurangi regimen obat dan meningkatkan kepatuhan pasien.
Teknologi baru seperti sistem pengiriman obat berbasis carrier kini sedang dikembangkan untuk mengobati TB. Teknologi dan riset terkini, seperti stem sel berpotensi menaklukkan TB.
Stem Sel dan Tuberkulosis
Jaringan paru-paru adalah lokasi utama infeksi Mtb. Sel punca mesenkimal (MSCs) telah dilaporkan lebih cenderung mengumpul di paru-paru setelah diberikan secara intravena, namun terletak di sekitar dinding alveolus dan tidak menembus ke dalam lesi inflamasi.
Selain itu, selama infeksi Mtb, MSCs tidak dapat secara signifikan mengatur respons imun lokal dan perkembangan penyakit pada tikus, menunjukkan bahwa MSCs tidak efektif dalam mengobati TB aktif.
Pemberian MSCs dapat memperburuk TB atau mengaktifkan kembali Mtb laten melalui fungsi imunosupresif. Namun, transplantasi sistemik MSCs autologus ditemukan memiliki efek terapeutik yang menguntungkan pada 15 pasien dengan MDR-TB dan 12 pasien dengan XDR-TB.
Kemunculan bakteri TB yang kebal terhadap obat dan pandemi virus corona baru-baru ini merupakan ancaman besar terhadap pencegahan dan pengendalian TB global.
Terapi yang mengarah pada tubuh (host-directed therapy/HDT) muncul sebagai pendekatan potensial untuk meningkatkan pengendalian infeksi dan mengurangi peradangan dengan mengatur respons kekebalan tubuh, di mana MSCs menjadi kandidat ideal untuk penyakit kronis.
MSCs memiliki fungsi imunomodulator yang kuat, memengaruhi sistem kekebalan tubuh melalui interaksi langsung antar sel, produksi enzim, dan kelarutan sitokin.
MSCs dapat berpindah ke lokasi cedera di dalam tubuh dan efektif berperan dalam pengaturan imun anti-peradangan dan regenerasi jaringan dengan membedakan menjadi jaringan yang rusak dan sitokin parakrin, yang telah banyak digunakan dalam bidang penyakit inflamasi dan kekebalan serta regeneratif.
Hingga saat ini, hampir semua yang diketahui tentang kehidupan Mtb pada sel inang Tuberkulosis Granuloma (TG) diperoleh melalui penelitian pada makrofag.
Namun, penelitian terbaru menemukan bahwa terjadinya dan perkembangan TB tampaknya erat kaitannya dengan MSCs.
Dalam penelitian telah ditemukan bahwa beberapa zat dalam tubuh, seperti IFN-γ dan TNF-α, dapat membunuh bakteri penyebab TB.
Namun, ketika zat ini diterapkan pada sel-sel tertentu yang terinfeksi TB, jumlah bakteri malah meningkat. Beberapa kandidat vaksin juga mungkin tidak efektif pada sel-sel tersebut.
Bakteri TB juga dapat bersembunyi di dalam organel kecil yang disebut droplet lipid (LDs) dalam sel, sehingga sulit untuk dihancurkan oleh pertahanan tubuh. Ada kebutuhan untuk menemukan cara baru untuk mengatasi bakteri TB yang sulit dihilangkan oleh antibiotik.
Penelitian menunjukkan bahwa MSCs adalah tempat berkembang biaknya bakteri TB yang tidak aktif, sedangkan sel makrofag mendukung bentuk aktif bakteri TB.
Oleh karena itu, memahami perbedaan dalam cara tubuh melawan TB di sel-sel tersebut dapat membantu mencapai tujuan pengobatan TB yang lebih baik.
Sebagai kelas baru dari sel fagosit dan sel imun, MSC ditemukan ada di TG, yang tidak hanya dapat memberikan tempat yang tahan terhadap obat dan kekebalan untuk Mtb, tetapi juga dapat membatasi pertumbuhan Mtb dalam jumlah tertentu dan mungkin terlibat dalam timbulnya TB.
Selain itu, Mtb laten dapat menimbulkan keterhentian dalam MSC dan mempromosikan kelangsungan hidup jangka panjang mereka.
Seperti makrofag, DC, sel T klasik, dan sel imun non-klasik, MSC juga memiliki kemampuan imunomodulasi/anti-inflamasi, antibakteri, memperbaiki jaringan yang rusak, dan kemampuan lain selama periode yang terlibat dalam mengatur respons imun TB, sehingga mereka tidak hanya dapat digunakan sebagai target imun atau agen imunoterapi untuk pengobatan TB, tetapi juga dapat menyediakan model skrining untuk pengembangan obat atau vaksin baru untuk TB.
Nanoteknologi dan Tuberkulosis
Sejak tahun 1940-an, berbagai negara telah bersatu dalam upaya global untuk membasmi TB.
Meskipun terdapat kemajuan dalam penemuan obat generasi pertama dan kedua, keterbatasan fisikokimia yang bersamaan dengan perkembangan resistensi mycobacterial oleh Mtb telah membatasi penggunaan obat-obatan tersebut dalam bentuk bebas karena patogen tersebut berada dalam alveolar macrophages.
Penggunaan nanoteknologi dan nanopartikel adalah salah satu langkah yang menjanjikan untuk meningkatkan vaksinasi terhadap TB.
Selain itu, sistem pengiriman obat berbasis nanopartikel memiliki sejumlah keuntungan untuk pengobatan tuberkulosis, antara lain: stabilitas yang tinggi/durasi yang lebih lama; kemampuan pembawa yang tinggi; artinya, beberapa obat dapat dienkapsulasi dalam matriks; efek samping yang lebih sedikit dibandingkan dengan obat konvensional; peningkatan bioavailabilitas (pelepasan obat yang lambat, berkelanjutan, dan terkendali); kemungkinan pengiriman melalui berbagai rute seperti pengiriman oral dan inhalasi; efek samping minimal dan peningkatan kepatuhan.
Kemajuan dalam sistem pengiriman berbasis nanopartikel mewakili alternatif yang komersial, praktis, dan paling menjanjikan untuk kemoterapi TB yang potensial.
Ketersediaan bioavailabilitas obat yang lebih baik dan kegunaan terapeutik bahkan pada dosis terapeutik rendah dari formulasi dan periode kemoterapi juga dapat dikurangi.
Semua aspek ini penting dalam membatasi pengeluaran pengobatan, mengurangi interaksi dengan obat anti-HIV, dan meningkatkan pengelolaan MDR-TB dan TB laten.
Fakta-fakta di atas menunjukkan bahwa nanopartikel memiliki potensi besar untuk pengobatan TB.
Keuntungan utama seperti masa simpan yang panjang, penurunan frekuensi dosis, dan peningkatan bioavailabilitas obat membuat DOTS lebih nyaman dan terjangkau. Jalur administrasi obat melalui oral dan inhalasi adalah alasan lain mengapa nanopartikel lebih layak.
Kesuksesan teknologi ini akan tergantung pada profil toksikologi yang terkait dengan memahami nasib komponen polimerik nanocarrier dalam tubuh.
Jelaslah bahwa pembawa obat yang terbuat dari polimer alami seperti alginat dan kitosan menunjukkan prospek cerdas tetapi masih perlu riset lanjutan.
Di masa mendatang, terapi TB juga dikembangkan melalui pendekatan optogenetik, kecerdasan buatan (AI), yang menggabungkan bahasa pemrograman machine learning (ML) dan deep learning (DL).
*) dr Dito Anurogo MSc adalah mahasiswa S3 di Taipei Medical University Taiwan, dosen tetap FKIK Unismuh Makassar, Wakil Ketua Komisi Kesehatan PPI Dunia, serta penulis buku "Ensiklopedia Penyakit dan Gangguan Kesehatan"
Copyright © ANTARA 2023